Vertijul reprezintă o senzaţie falsă de mişcare. Oamenii descriu vertijul ca o senzaţie în care simt că se învârt sau că mediul înconjurător se învârte în jurul lor. Dintre cele patru tipuri de ameţeală – vertij, confuzia, presincopa şi dezechilibrul – vertijul este tipul cel mai frecvent pentru care pacienţii solicită asistenţă medicală. Aproape jumătate din pacienţii care se adresează medicului pentru ameţeală o fac pentru vertij.
Care sunt cauzele vertijului?
Vertijul se clasifica în trei mari categorii:
- Vertijul periferic, datorat unor tulburări la nivelul sistemului nervos periferic (parte a sistemului nervos în afara creierului şi a măduvei spinării)
- Vertijul central, produs de tulburări la nivelul sistemului nervos central (parte a sistemului nervos ce include creierul şi măduva spinării)
- Vertijul de alte cauze, tulburări ce includ alte sisteme al organismului, medicamente, cauze psiholgice etc.
Vertijul periferic
Afecţiunile sistemului nervos periferic produc majoritatea cazurilor de vertij. Cea mai frecventă dintre acestea este vertijul paroxistic poziţional benign(VPPB), nevrita acută vestibulară (NAV) şi boala Meniere. Aceste trei afecţiuni produc între 35 şi 55% din toate cazurile de ameţeală şi 93% din cele de vertij periferic.
 Vertijul paroxistic poziţional benign (VPPB) este o afecţiune ce determină vertij, ameţeală şi alte simptome datorită acumulării reziduurilor la nivelul urechii interne. Aceste reziduuri, denumite otoconii sunt formate din mici cristale de carbonat de calciu. Odată cu mişcările capului, otoconiile îşi modifică poziţia şi transmit semnale false către creier.
Vertijul paroxistic poziţional benign (VPPB) este o afecţiune ce determină vertij, ameţeală şi alte simptome datorită acumulării reziduurilor la nivelul urechii interne. Aceste reziduuri, denumite otoconii sunt formate din mici cristale de carbonat de calciu. Odată cu mişcările capului, otoconiile îşi modifică poziţia şi transmit semnale false către creier.
 Simptomele VPPB sunt aproape întotdeauna precipitate de o schimbare a poziţiei capului. Ridicarea din pat sau întoarcerea de pe o parte pe alta sunt mişcări problematice. Unii oameni se simt ameţiţi şi nesiguri când îşi ridică capetele să privească în sus. O apariţie intermitentă a acestor simptome este frecventă.
Simptomele VPPB sunt aproape întotdeauna precipitate de o schimbare a poziţiei capului. Ridicarea din pat sau întoarcerea de pe o parte pe alta sunt mişcări problematice. Unii oameni se simt ameţiţi şi nesiguri când îşi ridică capetele să privească în sus. O apariţie intermitentă a acestor simptome este frecventă.
Circa 20% din toate cazurile de ameţeală se datorează VPPB. Cea mai frecventă cauză a VPPB la persoanele sub 50% sunt traumatismele cranio-cerebrale. Aproape 50% din cazurile de ameţeală la pacienţii în vârstă sunt legate de VPPB. În circa jumătate din toate cazurile sunt idiopatice, adică nu au o cauză identificată. VPPB este de asemenea asociat cu migrena.
Testele de diagnostic a VPPB includ teste ce explorează nistagmusul caracteristic (mişcări sacadate ale globilor oculari), cum ar fi testul Dix-Hallpike şi videonistagmografia (VNG).
Mişcările de repoziţionare otoconiilor, incluzând manevra Epley şi manevra de eliberare Semont sunt foarte eficiente în tratamentul VPPB şi pot fi efectuate în Clinica Urechii în cca 15 min. Scopul acestor manevre este de scoate otoconiile detaşate dintr-unul din canalele semicirculare. Tratamentul poate cuprinde exerciţii personalizate de terapie fizică vestibulară menite să „reantreneze creierul”. Exerciţiile de acomodare Brandt-Daroff sunt uneori recomandate şi pot fi efectuate la domiciliu. Chirurgia de obstrucuţie canaliculară poate fi o altă opţiune. La Clinica Urechii aveti la dispozitie un CD cu toate manevrele terapeutice care se pot efectua la domiciliu.
Boala Meniere este o afecţiune vestibulară ce produce un set de simptome recurente ca urmare a dilatarii sacului endolimfatic ce controleaza filtrarea si excretia endolimfei.
Prevalenţa bolii Meniere este dificil de estimat. Un studiu populaţional a descoperit o incidenţă de 15,3 cazuri noi pe an la 100000 de locuitori. Dintre aceştia o treime vor dezvolta boala şi la nivelul celeilalte urechi.
Cauza exactă a bolii Meniere nu este cunoscută. Teoriile include tulburări circulatorii, infecţii virale, alergii, o posibilă reacţie autoimună, migrena şi chiar posibilitatea unei determinism genetic. Experţii nu sunt siguri ce simptome genereaza un episod acut. Unii pacienţi cu boală Meniere au realizat corelaţii cu anumiţi factori, cum ar fi stresul, suprasolicitarea, oboseala, emoţiile puternice, afecţiuni supraadăugate, schimbări de presiune, anumite alimente şi un exces de sare în dietă.
Episoadele pot dura de la 20 de minute până la 24 de ore. Pot să apară de mai multe ori pe săptămână sau distanţate la intervale de săptămâni, luni şi chiar ani. Natura impredictibilă a acestei boli fac dificiă aprecierea modului în care va afecta viitorul unei persoane. Simptomele pot să dispară fără să mai apară vreodată sau pot deveni atât de severe încât să fie invalidante.
Simptome: În timpul unui episod acut, în stadiile iniţiale, principalele simptome sunt vertijul violent, spontan, pierderea fluctuantă a auzului, senzaţia de tensiune în urechi şi/sau tinitusul. Urmarea a unui episod acut o reprezintă o oboseală extremă şi extenuarea, ce necesită o perioadă de somn de câteva ore. Perioada dintre două episoade poate fi la unele persoane complet asimptomatică, în timp ce altele prezintă unele simptome.
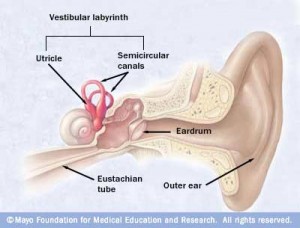 În stadiile tardive ale bolii Meniere aceasta se caracterizează mai degrabă printr-un grup de simptome decât printr-un moment în timp. Pierderea auzului este mai pregnantă şi mai puţin fluctuantă. Tinitusul şi/sau senzatia de plenitudine aurala pot fi mai puternice şi mai constante. Episoadele de vertij pot fi înlocuite de tulburări de vedere şi echilibru, cum ar fi mersul dificil în întuneric sau o pierdere bruscă a echilibrului. Uneori precipitări de origine vestibulară (criza otolitică Tumarkin) pot avea loc în acest stadiu al bolii.
În stadiile tardive ale bolii Meniere aceasta se caracterizează mai degrabă printr-un grup de simptome decât printr-un moment în timp. Pierderea auzului este mai pregnantă şi mai puţin fluctuantă. Tinitusul şi/sau senzatia de plenitudine aurala pot fi mai puternice şi mai constante. Episoadele de vertij pot fi înlocuite de tulburări de vedere şi echilibru, cum ar fi mersul dificil în întuneric sau o pierdere bruscă a echilibrului. Uneori precipitări de origine vestibulară (criza otolitică Tumarkin) pot avea loc în acest stadiu al bolii.
Tratamentul: Tratamentul cel mai conservator de lungă durată (menit să scadă severitatea şi frecvenţa atacurilor) include o dietă redusă în sodiu şi folosirea diureticelor. Scopul acestui tratament este de a reduce presiunea din urechea internă. Unii doctori, în special din afara Statelor Unite, evaluează eficienţa potenţială a utilizării betahistinei hidroclorură (Serc) ca suprimant vestibular în boala Meniere.
Medicamentele folosite în timpul unui atac pentru a reduce vertijul, greaţa şi vărsăturile include Diazepam (Valium), promethazina (Phnergan), dimenhydrinate (Formula originală dramamină) şi hidroclorura de meclizină (Antivert). Terapia de reabilitare vestibulară este uneori folosită pentru a contracara pierderea de echilibru ce poate afecta unii oameni între atacuri. Scopul ei este de a reantrena creierul să proceseze informaţiile referitoare la echilibru.
O altă terapie conservatoare nou-introdusă foloseşte un dispozitiv ce emite o serie de pulsaţii aeriene de joasă presiune ce au rolul de a disloca fluidele din urechea internă. Folosirea acestui dispozitiv a fost recent aprobată de FDA şi este evaluată prin teste clinice în SUA.
Pentru cei 20-40% din pacienţi ce nu răspund la măsurile conservatoare, se poate recomanda o labirintectomie chimică , ce distruge ţesutul vestibular prin injectarea la nivelul urechii a unui antibiotic aminoglicozidic (gentamicină). Un tratament mai agresiv îl reprezintă chirurgia pentru a scădea presiunea din urechea internă (deşi mai puţin folosită acum decât în trecut) sau de a distruge urechea internă sau nervul vestibular, astfel încât impulsurile legate de echilibru nu se mai transmit către creier.
In Clinica Urechii se poate efectua reeducare vestibulara pe platforma de posturografie.
Labirintita este o inflamaţie acută sau cronică a canalelor semicirculare datorată unei infecţii bacteriene sau virale. Simptomele labirintitei sunt aceleaşi cu ale NAV, cu excepţia faptului că labirintita produce şi tinitus şi/sau pierdere auditivă.
Fistula perilimfatică este o ruptură a membranei dintre urechea mijlocie şi cea internă. Endolimfa din organele vestibulare se scurge prin această ruptură, producând vertij şi hipoacuzie. Această afecţiune apare cel mai adesea ca urmare a unei traume, cum ar fi o lovitură directă la cap, barotraumă (leziune produsă de schimbări bruşte în presiunea aerului, cum e cazul scafandrilor), zgomote puternice, sau eforturi excesive (ridicarea greutăţilor, efort de defecaţie). Strănutul sau orientarea urechii în jos pot produce vertij la pacienţii cu fistule endolimfatice.
Colesteatomul reprezintă o creştere benignă, cistică, umplută cu cheratină (proteină ce se formează în stratul extern al pielii). De obicei se dezvoltă în urechea medie şi mastoidă (parte a craniului din spatele urechii).
Herpesul zoster auricular, cunoscut şi ca sindromul Ramsez-Hunt) este produs de reactivarea virusulu varicelo-zosterian (VVZ), care produce şi varicela. După vindecarea infecţiei, virusul rămâne cantonat la nivelul unui nerv cranian sau spinal. Mai târziu în decursul vieţii virusul se poate reactiva, producând herpes zoster, o erupţie cutanată dureroasă de vezicule pline de lichid. În herpesul zoster auricular VVY infectează nervul facial şi veziculele apar la nivelul urechii externe.
Otoscleroza este produsă de o creştere anormală la nivelul osicioarelor din urechea medie, mai precis la nivelul scaritei. Se produce o reducere a mobilitaţii oaselor din urechea medie (ciocan, nicovală şi scăriţă) ce transmit sunetele de la timpan la cohlee (organul din urechea internă ce transformă energia sunetului în impulsuri nervoase).
Otoscleroza şi colesteatomul produc o pierdere de auz denumită hipoacuzie de transmisie, deoarece scad conducerea sunetului în urechea medie. Aceasta este diferită de hipoacuzia neurosenzorială descrisă mai sus.
Vertijul de cauză centrală
Afecţiunile sistemului nervos central au cauze mai puţin frecvente de vertij. Aceastea includ ischemia cerebrovasculară (flux sangvin insuficient spre o anumită parte a creierului), tumori, migrene şi scleroza multiplă (SM).
Pacienţii cu boli cerebrovasculare au blocaje complete sau parţiale ale arterelor ce duc sânge către creier. Aceste blocaje pot produce scăderi temporare ale fluxului sangvin (numite şi atac ischemic tranzitoriu sau ATI) sau o pierdere permanentă (numită şi atac vascular cerbral sau AVC). AVC pot fi însoţite de sângerare în parenhimul cerebral (AVC hemoragic). Bolile cerebrovasculare ce afectează arterele vertebrale şi bazilare sunt cea mai frecventă cauză de vertij central. Aceste artere furnizează sânge unor arii din partea posterioară a creierului ce controlează echilibrul şi coordonarea. Scăderea fluxului sangvin prin aceste artere se numeşte insuficienţă vertbro-bazilară (IVB). Pacienţii cu IVB se plâng de dureri de cap, slăbiciune, ţiuituri şi dificultăţi în mers (ataxie). IVB şi alte cauze de ischemie cerebrală sau AVC reprezintă 5% din cauzele de ameţeală însumate.
Tumorile reprezintă cauze rare de vertij. Tumorile cel mai probabil să producă vertij apar în unghiul cerebelo-pontin, aflat între cerebel şi punte. Aceste tumori sunt denumite şi tumori de fosă posterioară, datorită localizării în fosa posterioară a craniului. Cel mai comun tip al acestor tumori este neurinomul de acustic (cunoscut şi de schwanom vestibular). Această tumoră poate poate produce veretij, tinitus şi/sau hipoacuzie unilaterală. Alte tumori includ glioame şi meduloblastoame (două tipuri de tumori cerebrale maligne) şi neurofibromatoza (o tulburare genetică ce determină apariţia de tumori de-a lungul nervului acustic bilateral).
Migrena este o tulburare ce produce dureri de cap episodice, unilaterale, pulsatile. Uneori persoanele cu migrenă pot avea greţuri, vărsături, fotofobie (accentuarea simptomelor la lumină) şi fonofobie (accentuarea simptomelor la zgomote puternice). La pacienţii cu migrene clasice, un set de simptome cunoscut ca aură apare înainte de debutul durerii. Aura variază la nivel individual, dar mulţi pacienţi descriu lumini sclipitoare. Migrena fără aură este numită migrenă comună. 21-35% din pacienţii cu migrenă au vertij.
Scleroza multiplă (SM) este o boală produsă de demielinizarea substanţei albe de la nivelul sistemului nervos central. Mielina este o substanţă a ţesutului nervos care este necesară pentru ca neuronii să transmită impulsurile nervoase rapid. În SM propriul sistem imun atacă şi distruge mielina, cee ce afectează conducerea impulsurilor nervoase prin nervi. Vertijul este unul din multele simptome pe care SM le poate produce.
Alte cauze de vertij
Per total, produc 2-10% din toate cauzele de ameţeală. Multe tipuri diferite de medicamente pot produce ameţeală. Unele, denumite ototoxice, cum ar fi aminoglicozidele, produc vertij prin distrugerea organelor vestibulare, care sunt localizate la nivelul urechii interne şi sunt responsabile de simţul echilibrului. Unele din aceste droguri sunt:
- Alcoolul
- Aminoglicozidele
- Anticonvulsivantele (cum ar fi fenitoina)
- Antidepresivele
- Antihipertensivele
- Barbituricele
- Cocaina
- Diureticele (cum ar fi furosemidul)
- Nitroglicerina
- Chinina
- Salicilaţii
- Sedativele/hipnoticele (cum ar fi diazepamul)
Cauzele psihologice de vertij includ tulburări afective cum ar fi depresia, tulburări anxioase, tulburări somatice, de personalitate sau abuz de alcool. Pacienţii cu depresie pot fi trişti, nu se pot bucura de anumite activităţi, se concentreză greu, se motivează cu dificultate, pot să nu doarmă sau sa manânce normal. Pacienţii cu anxietate pot suferi de grij sau stres în mod constant, tulburări de somn şi atacuri de panică printre alte simptome. Pacienţii ce asociază ameţeală cu atacuri de panică o descriu de obicei sub formă de vertij. 4-17% din toate cazurile de ameţeală se datorează unor cauze psihologice şi până la 25% din pacienţi au o componentă psihologică în ameţeala lor.
Alte cauze
Bolile cardiovasculare cum ar fi ateroscleroza (blocarea arterelor), insuficienţa cardiacă congestivă, aritmiile (ritmuri anormale ale inimii) pot produce vertij prin scăderea fluxului de sânge spre creier. Totuşi aceste condiţii sunt asociate cu un lat tip de ameţeală, denumit presincopă.
Cauze rare de vertij şi ameţeală includ abuzul de droguri, anomalii metabolice, encefalopatie hepatică (tulburări cerebrale şi psihiatrice la pacienţii cu boli hepatice), tulburări electroitice, infecţii sistemice sau ale tractului respirator, hipertensiune, traume, anemie, boală Alzheiemer, boală Parkinson, convulsii, tulburări endocrine.
Apeductul vestibular largit
 Apeductul vestibular (câte unul de fiecare parte a capului) este un canal osos îngust ce se întinde de la nivelul vestibulului (compartimentul mijlociu al urechii medii) spre creier. Adăposteşte ductul şi sacul endolimfatic împreună cu vena şi artera.
Apeductul vestibular (câte unul de fiecare parte a capului) este un canal osos îngust ce se întinde de la nivelul vestibulului (compartimentul mijlociu al urechii medii) spre creier. Adăposteşte ductul şi sacul endolimfatic împreună cu vena şi artera.
Dacă apeductul vestibular este mai mare de 1,5mm (mărimea aproximativă a gămăliei unui bold) se consideră un apeduct vestibular largit. Un duct sau sac endolimfatic largit însoţesc de obicei aceasta afectiune. Conţinutul lichidian al ductului şi sacului se crede că ajută la reglarea concentraţiei ionilor din urechea internă, element important în iniţierea transmiterii impulsurilor legate de sunet şi echilibru de la nivelul urechii către creier.
Cauzele: Largirea apeductului vestibular pare să apară cu precădere în anumite familii şi este mai frecvent la femei decât la bărbaţi. Factori genetici şi factori de mediu încă necunoscuţi conduc spre această afecţiune. Apeductul vestibular largit poate fi un simptom al sindromului Pendred (o tulburare genetică ce duce la pierderea auzului), malformaţiei Mondini (când cohleea are doar o spira sau o spira şi jumătate în locul celor 2 ½ normale) sau al sindromului branhio-otorenal (o condiţie genetică ce afectează urechile şi rinichii).
Simptome: Apeductul vestibular largit este de obicei asociat cu pierderea auzului şi este progresivă în sindromul Pendred, uneori până la surditate totală. Deficitul auditiv este în general neurosenzorial, implicând cohleea şi nervul auditiv.
Apeductul vestibular largit poate cauza probleme de echilibru, deşi simptomele vestibulare pot fi dificil de descris de către un copil şi de aceea nu sunt întotdeauna menţionate. Simptomele descrise în literatura de specialitate includ vertijul rotatoriu episodic, o uşoară nesiguranţă, dificultatea în a urmări obiecte ce se rotesc şi scăderea acuităţii vizuale printre altele. La un copil mic semnele şi simptomele includ mersul în cerc şi apucatul capului.
Diagnosticul: Un diagnostic de apeduct vestibular largit este formulat folosind testele auditive (audiograma tonala si vocala, imitanta acustica, potentiale auditive evocate), tomografie computerizată în secţiuni subţiri a osului temporal. Testele vestibulare pot fi utile în evaluarea impactului asupra echilibrului. Videonistagmografia poate fi utila in evaluarea echilibrului.
Tratament: În prezent nu există tratamente care să oprească sau să restituie pierderile progresive ale auzului şi/sau echilibrului din cadrul apeductului vestibular largit. Persoanele cu apeduct vestibular largit sunt sfătuite să evite loviturile la cap sau sporturile de contact. Protezele auditive sau implantele cohleare pot fi utile. In Clinica Urechii reeducarea vestibulara este efectuata cu succes in cadrul acestei afectiuni.
Sindromul de dehiscenţă a canalului superior
Sindromul de dehiscenţă a canalului superior (SDCS) apare ca urmare a unei deschideri (dehiscenţe) în osul ce acoperă cel mai înalt canal semicircular de la nivelul urechii interne. Prin această dehiscenţă lichidul din canalul membranos superior (localizat în cavitatea tubulară a canalului osos) poate fi stimulat de sunete sau alţi stimuli de presine.
 În mod normal există două puncte de complianţă (adaptare la presiune) la nivelul urechii interne: fereastra ovală prin care energia sonoră este transmisă în urechea internă prin lanţul de osicioare şi fereastra rotundă prin care energia din urechea internă este disipată după ce a traversat cohleea. SDCS crează o a treia fereastră mobilă în urechea internă. Semnele şi simptomele SDCS apar ca urmare a consecinţelor fiziopatologice ale unei a treia ferestre.
În mod normal există două puncte de complianţă (adaptare la presiune) la nivelul urechii interne: fereastra ovală prin care energia sonoră este transmisă în urechea internă prin lanţul de osicioare şi fereastra rotundă prin care energia din urechea internă este disipată după ce a traversat cohleea. SDCS crează o a treia fereastră mobilă în urechea internă. Semnele şi simptomele SDCS apar ca urmare a consecinţelor fiziopatologice ale unei a treia ferestre.
Semne şi simptome vestibulare specifice apar în SDCS. Vertijul şi oscilopsia (aparenta mişcare a obiectelor care sunt staţionare) determinate de sunete puternice şi/sau manevre ce modifică presiunea în urechea internă sau cea intracraniană (cum ar fi tuşitul, strănutul sau scremutul). Persoanele cu SDCS pot simţi un dezechilibru constant şi pot percepe obiectele ca mişcându-se concordant cu pulsul lor (oscilopsie pulsatilă). Manifestările auditive al SDCS includ autofonia (rezonanţa crescută a propriei voci), hipersensibilitatea la sunete transmise osos şi o aparentă scădere a sensibilităţii la sunetele transmise aerian decelată la testele audiometrice.
Diagnosticul de SDCS se bazează pe simptomele caracteristice, semne specifice la examenul clinic, imagistică CT şi reultatele testelor de potenţiale vestibulare miogenice evocate (VEMP). Diagnosticul nu ar trebui niciodată formulat exclusiv pe imaginile CT.
Pentru mulţi pacienţi evitarea stimulilor declanşatori cum ar fi sunetele puternice este suficientă. La pacienţi cu simptome invalidante închiderea chirurgicală a canalului superior poate fi benefică în ameliorarea sau reducerea semnificativă a simptomatologiei şi semnelor.
In Clinca Urechii se foloseste pentru depistarea SDCS testul potentialelor evocate miogene.
Afecţiuni vestibulare pediatrice
Afecţiunile vestibulare la copii sunt considerate rare. Ele nu sunt la fel de uşor recunoscute ca tulburările vestibulare ale adultului, în parte pentru că nici copiii nu îşi descriu simptomele la fel de bine.
Semnele şi simptomele ce pot indica disfunţii vestibulare la copii cuprind întârzieri în dezvoltarea reflexelor şi somatică, probleme de vedere, scăderea auzului, tinitus, sensibilitate la mişcare, mişcări anormale, neîndemânare, scăderea coordonării ochi-mână şi mână-picior, greaţă, presiune în urechi, ataxie, nistagmus, crize convulsive, ameţeală, mersul dificil pe întuneric, modificări comportamentale şi/sau întârziere în efectuarea unor mişcări de bază cum ar fi mersul pe bicicletă, săritul, urcatul scărilor alternând mişcarea celor două picioare.
Printre cauzele posibile enumerăm traumele la nivel cervico-cefalic, otitele cronice, citomegalovirusul, deficienţe imune, consumul matern de droguri sau alcool, migrena cu sau fără dureri de cap, medicamente ototoxice, meningită, dezechilibre metabolice (ex. diabet), tulburări neurologice, (paralizie cerebrală, hidrocefalie), sindroame genetice (sondromul branhio-otorenal, dispalzia Mondini, sindromul Wallenberg), tumori de fosă posterioară (meduloblastoame maligne sau mai puţin frecventele neurinoame de acustic) şi un istoric familial de vertij. Ameţeala poate fi primul simptom al unei depresii la un adolescent. Intoxicaţia cu alcool poate produce ameţeală, dezechilibru, stupor şi mişcări anormale ale ochilor.
Copiii pot să aibă parte de aceleaşi afecţiuni vestibulare ca şi adulţii. Vertijul paroxistic poziţional benign (VPPB) la copii este de obicei asociat cu traumele fizice şi poate fi consecinţa unor accidente, căzături. Nevrita vestibulară sau labirintita apare la copii, ca şi ototoxicitatea. Copiii la care apare ototoxicitate pot prezenta dezechilibru sever, căderi, probleme moto-vizuale, incluzând oscilopsia (vedere oscilantă).
Mai puţin frecvent la copii se întâlneşte boale Meniere, ectazie de apeduct vestibular, fistulă perilimfatică, boli autoimune sau insuficienţe circulatorii.
Pe lângă tulburările vestibulare ale adulţilor care apar la copii există şi afecţiuni caracteristice lor. Vertijul paroxistic al copilăriei, denumit adesea şi echivalenţă de migrenă, este de obicei observat la copii între 2 şi 12 ani şi este caracterizat de vertij rotatoriu, nistagmus, greaţă şi vărsături. Copii pot să scape de această afecţiune odată cu vârsta, dar aceasta poate progresa spre vertij poziţional benign sau vertij asociat cu migrene la vârsta adultă. Torticolisul paroxistic al copilăriei constă în episoade de poziţie aplecată a capului ce pot fi asociate cu greaţă, vărsături, paloare, agitaţie sau ataxie.
Evaluare şi tratament: In Clinica Urechii se foloseste pentru diagnosticarea disfunctiilor vestibulare la copil un protocol special de diagnostic ce include:
– anamneza amanuntita
– audiograma tonala liminara
– posturografia la copii peste 5 ani
– videonistagmografia pentru precizarea aparitiei nistagmusului
– imitanta acustica pentru precizarea leziunilor de ureche medie
– otoemisiuni acustice
– potentiale evocate auditive precoce (BERA)
Cu ajutorul posturografiei se face terapia vestibulara care este eficienta in reducerea si eliminarea vertijului, imbunatatirea coordonarii oculo-motorii, ameliorarea echilibrului.
Cum este diagnosticat vertijul?
Determinarea cauzei vertijului poate fi foarte dificila. Nu numai că sunt cauze multiple de vertij, dar simptomele ameţelii în sine pot fi greu de descris. De asemena, anumite forme de ameţeală se pot suprapune sau coexista. Cauzele multiple de vertij sunt comune, în special la pacienţii vârstnici. Unele teste diagnostice pot să nu fie utile la pacienţii vârstnici, la care ameţeala şi vertijul sunt comune. Chiar dacă aceşti pacienţi se aderesează unui specialist, 10-25% din aceşti pacienţi nu au un diagnostic definitiv la sfârşitul demersului diagnostic.
Un studiu a determinat dacă răspunsul pozitiv la întrebarea dacă ameţeala se manifestă ca o senzaţie de rotire detectează pacienţii cu vertij real. Odată ce prezenţa vertijului real este dovedită, există strategii de a determina între multele cauze de vertij. Deşi există mai multe teste diagnostice fizice, de laborator sau imagistice, cel mai important mod de a deosebi o formă de vertij de alta este modul în care pacientul o descrie. Această descriere singură, fără alte teste, decelază diagnosticul în trei din patru pacienţi ce acuză ameţeală, deşi proporţia exactă în pacienţii ce se plâng în mod specific de vertij nu este cunoscută.
Istoricul bolii. Aspecte importante de menţionat sunt:
- Calitatea simptomelor (o descriere a vertijului în sine)
- Apariţia şi durata vertijului
- Severitatea vertijului în timp
- Ce ameliorează sau agravează vertijul (stimuli)
- Simptome asociate
- Afecţiuni medicale cronice şi probleme psihologice
- Factori de risc pentru boli vasculare
- Medicaţia folosită
Aşa cum s-a menţionat mai sus cauzele ce produc vertij pot fi grupate în periferice vestibulare (cu originea în sistemul nervos periferic), central vestibulare (cu originea în sistemul nervos central) şi alte cauze. Principala sarcină iniţială este de a determina în care categorie de vertij se integrează, ţinând cont de faptul că vertijul poate fi produs de mai multe afecţiuni.
Mai jos sunt enumerate unele diferenţe cheie între afecţiunile vestibulare periferice şi centrale, precum şi unele caracteristici ale cauzelor individuale de vertij:
Calitatea simptomelor. Iluziile rotatorii (o senzaţie de rotaţie) sunt de obicei asociate cu vertijul periferic, în special când sunt asociate cu greaţă şi/sau vărsături. La pacienţii care îşi descriu ameţeala ca dezechilibru, cei cu vertij periferic au simptome moderate şi pot să meargă, în timp aceia cu vertij central au simptome mult mai severe şi nu pot să stea în picioare sau să meargă.
Apariţia şi durata simptomelor. În general, cu cât simptomele durează mai mult, cu atât mai probabil vertijul este de cauză centrală. Vertijul periferic are în general un debut mai brusc decât cel de cauză centrală, cu excepţia unui AVC sau AIT. O schemă folosită pentru a diferenţia între VPPB, nevrita vestibulară, labirintită sau boală Meniere bazată pe prezenţa sau absenţa hipoacuziei şi pe caracteristica episodică sau persistentă a vertijului a stabilit un diagnostic corect în 60% din cazuri. Conform acestei scheme, pacienţii cu vertij episodic fără hipoacuzie au fost diagnosticaţi cu VPPB; vertij episodic şi hipoacuzie, boală Meniere; vertij persistent fără hipoacuzie, nevrită vestibulară; vertij persistent cu hipoacuzie, labitintită.
Severitatea vertijului în timp. În NAV simptomele iniţiale sunt iniţial severe, dar se ameliorează pe parcursul următoarelor zile. În boala Meniere episoadele de vertij sunt mai severe la începutul bolii decât mai târziu. Acestea pot dura de la câteva secunde la câteva minute în VPPB. Pacienţii cu fistule perilimfatice şi AIT posterioare pot avea vertij cu o durată de la câteva minute la câteva ore, cu episoade mai lungi dacă fistula a rezultat în urma traumei sau chirurgical. Episoadele tipice în boala Meniere, migrenă sau neurinom de acustic durează ore. Vertijul poate dura în mod constant câteva zile în NAV recentă (de la câteva zile la o săptămână sau mai mult), în AVC, migrenă sau scleroza multiplă. Vertijul constant cu durată de câteva săptămâni poate fi în principal de origine psihologică.
Stimuli. Ştiind ce determină vertijul poate fi util în aflarea cauzei. Schimbările de poziţie ce produc vertij cum ar fi întorsul în pat, aplecarea din mijloc sau aplecarea capului spre spate sugerează VPPB. Alte cauze de vertij produs de mişcarea capului includ labirintita acută, tumori ale unghiului cerebelo-pontin, scleroză multiplă sau fistule perilimfatice. O infectţie virală acută a tractului respirator superior sugerează NAV sau labirintită acută. Un pacient ce prezintă fenomenul Tullio (vertij produs de zgomote puternice sau sunete de o anumită frecvenţă) au cel mai probabil vertij periferic. Stresul sau alţi stimuli pot produce migrenă şi astfel declanşa vertijul indus de migrenă. Stresul, atacurile anxioase sau de panică pot produce hiperventilaţie, ce pot produce vertij. Vertijul asociat cu schimbările de presiune în urechi, traumatisme craniene, efort excesiv şi/sau zgomote puternice poate fi produs de o fistulă perilimfatică. Condiţiile ce declanşează herpesul zoster (stresul sau imunosupresia de exemplu) pot produce herpesul zoster otic (sindrom Ramsaz-Hunt), ce poate produce vertij.
Simptome asociate. Cele mai utile simptome în determinarea cauzei unui vertij sunt greaţa şi vărsăturile, hipoacuzia, tinitusul şi alte simptome neurologice.
Greaţa şi vărsăturile. În NAV şi în episoadele severe de boală Meniere şi VPPB pacienţii pot prezenta greţuri şi vărsături. Aceste simptome sunt de obicei mai severe decât în vertijul central.
Durerile de cap. Vertijul cu dureri de cap sugerează migrenă sau o tumoră în unghiul cerebelo-pontin (aria dintre structurile cerebrale numite cerebel şi punte), cum ar fi un neurinom de acustic.
Durerile în ureche. Vertijul cu dureri în ureche sugerează o afecţiune a urechii medii, cum ar fi o infecţie (otita medie) sau herpesul zoster auricular (sindrom Ramsay-Hunt). Cauze mai puţin frecvente de vertij asociat cu durere în ureche includ neurinomul de acustic, infecţia sau tumoră ce invadează osul temporal, sau afecţiuni ce produc iritaţia meningelui (membrana ce acoperă creierul) cum ar fi meningita.
Hipoacuzia şi tinitusul. Hipoacuzia şi tinitusul (sunete în urechi) sunt mai comune în vertijul periferic decât în cel central.
Hipoacuzia. Majoritatea cauzelor de vertij ce produc hipoacuzie sunt periferice. Exista un anumit mod de apariţie a hipoacuziei în boala Meniere. În stadiile incipiente, hipoacuzia afectează frecvenţele mici şi fluctuează; mai apoi hipoacuzia se agravează progresiv şi afectează şi frecvenţele înalte. Fistulele perilimfatice, colesteatoamele şi ototscleroza pot provoca hipoacuzie progresivă de tip transmisie. Herpesul zoster auricular poate produce hipoacuzie acută (pe parcursul a câteva zile). Cauzele de vertij central asociat cu hipoacuzia includ 1) neurinomul de acustic, ce produce o hipoacuzie neurosenzoriala progresivă, unilaterală şi 2) AVC sau AIT cu interesarea arterei cerebeloase anterioare, ce poate produce o surditate brusc instalata.
Tinitusul. Afecţiunile ce produc vertij şi tinitus includ labirintita acută, neurinomul de acustic şi boala Meniere.
Alte simptome neurologice. Aceste simptome includ slăbiciunea, disartria (vorbit dificil), tulburări de vedere, parestezii (senzaţii tactile anormale, cum ar fi de „ace”), nivel alterat al conştienţei, mers anormal, schimbări în funcţiile motorii şi senzoriale sugerează vertij central. Slăbiciunea la nivelul feţei este asociată cu neurinomul de acustic şi herpesul zoster auricular. O senzaţie de tensiune în urechi poate fi cauzată de neurinomul de acustic sau boala Meniere. Dezechilibrul poate fi cauzat de NAV (de obicei moderat) sau de un neurinom de acustic (de obicei sever).Vertijul asociat cu intoleranţă la zgomote puternice sau lumină puternică sugerează migrena drept cauză, în special când este asociat cu dureri de cap.
Alte indicii de diagnostic al vertijului pot proveni din istoricul medical şi psihiatric, incluzând medicaţia, traume sau expunere la toxine. Vârsta este asociată cu unele condiţii ce produc vertij. De exmplu pacienţii în vârstă, în special cei cu diabet sau hipertensiune, au un risc mai mare de a avea cauze cerebrovasculare de vertij. Un istoric familial de migrenă sau factori de risc pentru boli cardiovasculare poate fi util în diagnostic.
In Clinica Urechii, diganosticarea vertijului se face prin coroborarea rezultatelor de la urmatoarele probe:
1. Completarea unui chestionar special de vertij de catre pacient inainte de inceperea probelor.
2. Otoscopia cu microscopul sau videocamera pentru vizualizarea conductului auditiv extern si a membranei timpanice.
3. Imitanta acustica cu timpanometria si studiul reflexului stapedian pentru obtinerea datelor despre urechea medie (portiunea din spatele timpanului).
4. Otoemisiunile acustice pentru a vedea integritatea celulelor ciliate externe aflate in urechea interna.
5. Potentiale evocate auditive precoce (BERA) pentru evidentierea integritatii nervului acustic.
6. Potentialele evocate vestibulare miogene (VEMP) pentru a determina integritatea saculei si a nervului vestibular inferior.
7. Videonistagmografie cu inregistrare pentru evidentierea nistagmusului (miscarile ritmice ale ochiului).
8. Posturografie pentru evidentierea integritatii axului vestibulo-spinal, vestibulo-ocular si al vestibulilor.
Cum se tratează vertijul?
Tratamentul vertijului depinde de cauza lui. Unele tratamente sunt directe. De exemplu, vertijul produs de anumite medicamente se tratează prin încetarea administrării respectivelor medicamente. Pacienţii cu tumori sunt îndrumaţi spre chirurgi de specialitate şi alţi specialişti, cum ar fi radio sau chimioterapeuţii.
Tratamentul VPPB includ două manevre menite să mişte canalitul de lângă organele de simţ vestibulare, cum ar fi manevrele Epley sau Semont. Pacienţii pot să facă un set de manevre numite exerciţiile Brandt-Daroff, de mai multe ori pe zi. In Clinica Urechii se foloseste manevra Epley la care se adauga un program de exercitii la domiciliu.
Tratamentul NAV şi labirintitei se axează pe ameliorarea simptomelor, deoarece aceste afecţiuni se ameliorează în timp. Cele mai utile medicamente sunt sunt cele împotriva greţurilor cum ar prochlorperazina. Meclizina (Antivert) este de asemenea frecvent prescrisă. Betaserc se administreaza timp indelungat compensarea centrala.
In Clinica Urechii se foloseste pentru ameliorarea simptomatologiei de vertij periferic terapia de reeducare vestibulara.
Recomandări asupra dietei
Multe persoane cu boala Meniere, hidrops endolimfatic secundar sau ameţeală asociată migrenei descoperă că anumite modificări în dieta lor sunt utile în tratamentul afecţiunii de care suferă. Evitarea anumitor substanţe în afara dietei, cum ar nicotina sau anumite medicamente pot să reducă simptomele.
Echilibrul lichidian al urechii interne
Structurile auditive şi vestibulare pline cu lichid din urechea internă funcţionează în mod normal independent de lichidele din corp. Fluidul ce acoperă celule senzoriale din urechea internă (cunoscut ca endolimfă) îşi menţine un volum constant şi conţine concentraţii specifice şi stabile de sodiu, potasiu, clor şi alţi electroliţi.
Datorită leziunilor sau bolilor, volumul şi compoziţia endolimfei pot să fluctueze odată cu modificările lichidiene sau sangvine din organism. Această fluctuaţie se crede că produce simptomele hidropsului endolimfatic sau ale bolii Meniere – presiune sau tensiune în urechi, tinitus, pierderea auzului, ameţeală şi dezechilibru. Astfel, pentru pacienţii cu boală Meniere (hidropsul primar endolimfatic idiopatic) sau hidrops endolimfatic secundar (ce poate urma unei leziuni a urechii interne) menţinerea echilibrului volemic şi hidro-electrolitic este importantă.
Considerente generale
Dietele pentru menţinerea echilibrului lichidian implică modificări în aportul anumitor substanţe (şi reducerea fluctuaţiilor acestui aport), precum şi reducerea sau eliminarea altor substanţe ce pot afecta în mod negativ urechea internă. Componentele acestei strategii includ:
- Repartiţia uniformă a aportului alimentar pe parcursul unei zile şi de la o zi la alta
- Evitarea alimentelor şi băuturilor cu un conţinut ridicat de sare sau zahăr. Alimentele ce conţin polizaharide (cum ar fi legumele sau cerealele integrale) sunt o alegere mai bună decât cele ce conţin zaharuri simple (cum ar fi zahărul de masă sau mierea). Aportul de sodiu afectează de asemenea echilibrul hidric al organismului şi reglajul acestuia.
- Aportul lichidian adecvat în fiecare zi. Dacă este posibil pierderile lichidiene prin activitate fizică sau transpiraţie ar trebui anticipate şi cantităţi adecvate consumate înainte şi după activitatea în medii calde
- Evitarea mâncărurilor şi a băuturilor ce conţin cofeină. Cofeina este un stimulant ce face ca tinitusul sa fie mai puternic. Efectul său diuretic poate produce pierderi lichidiene excesive.
- Limitarea sau eliminarea consumului de alcool. Alcoolul poate afecta urechea internă în mod negativ şi direct prin modificarea volumului şi compoziţiei lichidelor sale.
- Evitarea alimentelor ce declanseaza migrena, incluzând alimente ce conţin aminoacidul tiramină. Exemple de astfel de mâncăruri cuprind vinul roşu, ficatul de pui, cărnurile afumate, iaurtul, ciocolata, bananele, citricele, smochinele, nucile şi brânzeturile maturate.
Substanţe în afara dietei
Unele substanţe în afara dietei pot accentua simptomele afecţiunilor vestibulare. Aspirina accentuează tinitusul şi antiinflamatoarele nesteroidiene (AINS), cum ar fi ibuprofenul, pot interfera prin retenţie lichidiană sau dezechilibre hidroelectrolitice. Nicotina (cea din tutun sau din unele produse antifumat) ) poatefavoriza simptomele, deoarece scade fluxul sangvin către urechea internă prin vasoconstricţie; produce de asemenea şi creşteri de scurtă durată ale tensiunii arteriale.
Procedee chirurgicale de tratament în vertijul de cauză vestibulară
Când vertijul şi alte simptome ale unei disfuncţii vestibulare nu sunt controlate în mod satisfăcător de tratamentul medical, chirurgia poate deveni o opţiune. Unele din procedeel schiţate mai jos sunt menite în principal să conserve sau să îmbunătăţească auzul.
Alegerea unei anumite soluţii chirurgicale depinde de afecţiunea care este tratată, de condiţia fizică şi medicală a pacientului şi de preferinţa şi experienţa chirurgului.
Mastoidectomia simplă: rezecţia chirurgicală de ţesut osos de la nivelul mastoidei pentru a permite vizualizarea urechii interne.
Timpanotomia: membrana timpanică este plicaturată anterior spre a permite accesul spre urechea medie.
Labirintectomia: organele echilibrului sunt rezecate astfel încât creierul nu mai primeşte semnale de la componenta urechii interne responsabilă de percepţia gravitaţiei şi a modificărilor de mişcare.
Tratamentul local cu gentamicină sau streptomicină: un antibiotic denumit gentamicină este introdus în urechea medie şi absorbit pe calea ferestrei rotunde; medicamentul distruge celulele vestibulare ciliate, astfel încât acestea nu mai pot transmite semnale către creier (denumită infiltrare intratimpanică de gentamicină, vestibulectomie chimică, labirintectomie chimică, aplicare intratimpanică de gentamicină, labirintectomie farmacologică, terapie gentamicinică intratimpanică).
Secţionarea nervului vestibular: Ramura vestibulară a nervului vestibulo-cohlear este secţionată pentru a opri fluxul de impulsuri legate de echilibru către creier. Creierul poate compensa pierderea prin folosirea numai a urechii contralaterale în menţinerea echilibrului.
Tuburi de egalizare pneumatică: un tub este inserat prin membrana timpanică cu un capăt în conductul auditiv şi cu celălalt în urechea medie, pentru a egaliza presiunea aerului de cele două părţi ale timpanului.
Repararea fistulei perilimfatice: abordată printr-o timpanotomie, deschiderile (fistule) din fereastra rotundă/ovală sunt acoperite cu ţesutprelevat din urechea externă sau din spatele urechii, pentru ca lichidul perilimfatic să nu mai curgă prin ele.
Partiţionarea canalului posterior (astuparea canalului): canalul semicircular posterior este astupat cu mici fragmente osoase umane sau gel de fibrinogen pentru a opri mişcarea endolimfei sau a particulelor în cadrul canalului astfel încât acesta să numai transmită impulsuri false către creier.
Decompresia microvasculară: această intervenţie este efectuată pentru a scădea compresia de cauză vasculară a nervului vestibular.
Stapedectomia: printr-o timpanotomie, osul stapedian este înlăturat şi înlocuit cu o proteză, pentru tratmentul otoclerozei.
Rezecţia neurinomului de acustic (schwanom vestibular): rezecţia unei tumori benigne cu punct de plecare în nervul acustico-vestibular.
Rezecţia cholesteatomului: rezecţia unei proliferări cutanate cu punct de pornire în urechea medie şi care secretă enzime ce distrug osul şi structurile din jur.
Proceduri de decompresie a sacului limfatic:
- Decompresia sacului endolimfatic: după o mastoidectomie simplă, osul ce înconjură sacul endolimfatic este rezecat, permiţând decompresia acestuia (ductul şi sacul endolimfatic nu sunt deschise în timpul intervenţiei)
- Şuntul sac endolimfatic-mastoidă: după o mastoidectomie simplă, un capăt al unui tub este inserat în ductul endolimfatic şi celălalt în cavitatea mastoidiană, unde poate drena endolimfa în exces
- Şuntul sac endolimfatic-spaţiu subarahnoidian: este similar cu cel de mai sus, exceptând faptul că un capăt este inserat în spaţiul ce conţine lichid cefalorahidian ce înconjură creierul
- Valva endolimfatică: după o mastoidectomie simplă o valvă de presiune este implantată în ductul endolimfatic (conectând urechea internă cu sacul endolimfatic)
Cohleosaculotomia: după o timpanotomie, sacul este secţionat pentru a scădea cantitatea de endolimfă din spaţiul endolimfatic.
Saculotomia (cateterizare): Printr-o timpanotomie cateterul este plasat astfel încât rupe sacul şi eliberează endolimfa când cantitatea acesteia din urechea internă creşte şi sacul se dilata.
Criochirurgia: după o mastoidectomie simplă, se creează o breşă cu un transductor ce îngheaţă, între spaţiul perilimfatic şi cel endolimfatic, permiţând endolimfei să dreneze din canalul semicircular orizontal sau posterior.
Chirurgia cu ultrasunete: ultrasunetele sunt aplicate la nivelul urechii pentru a distruge organele finale ale echilibrului ce trimit informaţii spre creier.
Autori: dr. Adrian Tudor si dr. Dan Masariu
